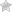Для определения анатомического и функционального состояния плода во время беременности существует ряд методов, наиболее распространенным из которых является
ультразвуковой. Он достаточно информативен, позволяет охватить большое количество женщин и, что очень важно, безопасен.
С целью выявления пороков развития и заболеваний проводят
ультразвуковое скрининговое исследование(всеобщее экспресс-обследование, охватывающее более 85% беременных женщин). Оно позволяет принимать решения по поводу дальнейшей тактики ведения каждой беременности, а также выделять беременных, относящихся к группе риска по развитию различных осложнений для плода и матери.
Ультразвуковое исследование (УЗИ
)наиболее целесообразно проводить в следующие
скрининговые
срокибеременности:
- 10-14 недель
- 20-24 недели
- 32-34 недели
Расшифровка первого УЗИ в 10-14 недель
УЗИ в сроке 10-14недель позволяет выявить некоторые грубые пороки плода (например, анэнцефалию — полное или частичное отсутствие больших полушарий головного мозга, костей свода черепа и мягких тканей), а также сформировать группу риска по хромосомной патологии плода на основании измерения толщины воротникового пространства, которую можно правильно оценить именно на этом сроке беременности.
При отнесении беременной женщины в группу риска ей далее предлагается пройти более детальное исследование, например, такое как пренатальное
кариотипирование, то есть исследование хромосомного набора плода.
Типовой протокол ультразвукового исследования в 10-14 недель беременности представлен в таблице 1.
От
первого дня последней менструациирассчитывается срок беременности на каждый конкретный момент времени, определяется его соответствие сроку, поставленному исходя из ультразвуковых данных. Этот показатель используется в связи с тем, что мы не знаем точного момента оплодотворения яйцеклетки сперматозоидом и начала развития эмбриона.
Исходя из срока беременности, установленного по совокупности вышеуказанных данных, обязательно выставляется предполагаемая дата родов, соответствующая сроку 40 недель беременности. При наличии двух и более плодов, каждый исследуется отдельно.
При проведении УЗИ используется 2 метода:
трансабдоминальный(исследование через переднюю брюшную стенку) и
трансвагинальный(исследование через влагалище), что также обязательно отмечается в протоколе.
Для определения срока беременности и соответствия срока указанному первому дню последней менструации используется такой показатель, как
копчико-теменной размер плода (КТР
)– максимальное расстояние от головы до копчика. Измерение проводится при сагиттальном сканировании эмбриона (сагиттальная ось от латинского «sagitta» — стрела, то есть направлена спереди назад, а плоскость, проходящая через сагиттальную ось, делит тело человека на две симметричные половины). При движениях плода измерение КТР проводится в момент максимального разгибания.
Нормативные показатели копчико-теменного размера эмбриона/плода в зависимости от срока беременности указаны в таблице 2.
*
Процентиль– это понятие медицинской статистики. Для его определения берется большая выборка из популяции, которая обследуется по определенному признаку. Далее из всех значений выбираются средние, которые и являются 50-м процентилем, а все что лежит в пределах от 5-го до 95-го принимается за норму. Соответственно, значения ниже 5-го и выше 95-го процентиля требуют дообследования.
Еще одним из показателей, исследуемых при проведении УЗИ, является
частота сердечных сокращений плода (ЧСС). Изменение ЧСС может косвенно указывать на хромосомную патологию, но на раннем сроке обычно большого диагностического значения не имеет. Данный показатель более важен в поздние сроки беременности, когда на основании изменений ЧСС можно определить внутриутробное страдание плода.
Нормативные показатели ЧСС плода в зависимости от срока беременности приведены в таблице 3.
Одним из важнейших моментов, обязательно определяемых при УЗИ в сроке 10-14 недель, является
(ТВП)– количество жидкости на задней поверхности шеи ребенка. Для его определения есть строго определенные критерии:
- Срок беременности с 10 недель до 13 недель 6 дней, так как в более раннем сроке определить этот показатель технически сложно. После 14 недель лимфатическая система ребенка справляется с излишками жидкости, поэтому определение ТВП перестает быть информативным.
- КТР плода должен лежать в интервале от 45 до 84 мм.
- Исследование проводится при сагиттальном сканировании плода.
Увеличение данного показателя косвенно свидетельствует о возможности наличия у ребенка синдрома Дауна (трисомия по 21 хромосоме – то есть вместо 46 хромосом в норме, ребенок имеет 47 хромосом), что требует более серьезного обследования (пренатальное кариотипирование) для подтверждения или исключения диагноза.
Нормативные показатели толщины воротникового пространства эмбриона/плода в зависимости от срока беременности представлены в таблице 4.
При УЗИ в 10-14 недель исследуются такие анатомические структуры эмбриона/плода: кости свода черепа, «бабочка» (ультразвуковая картина строения головного мозга), позвоночник, желудок, передняя брюшная стенка (на наличие внутриутробных грыж), мочевой пузырь, кости конечностей. Но на данном сроке не всегда возможно исключить пороки развития, поэтому при обнаружении отклонений они заносятся в графу особых отметок, а далее совместно с акушер-гинекологом и при необходимости генетиками принимается решение о необходимости проведения более углубленного обследования.
При проведении УЗИ-исследования исследуются также такие внезародышевые органы, как желточный мешок и хорион.
Желточный мешок– это
провизорный(существующий временно) орган, который существует до 12 недель беременности, является необходимым для раннего развития эмбриона, после 12 недель перестает существовать, уменьшается в размерах и остается в основании пуповины. Его размер (внутренний диаметр) важен при постановке диагноза неразвивающейся беременности.
Хорион– наружная покрытая ворсинками зародышевая оболочка, которая совместно со стенкой матки в дальнейшем образует плаценту, благодаря которой плод питается в течение беременности. Его локализация дает представление о дальнейшей локализации плаценты (что необходимо знать для определения тактики ведения беременности), а изменение толщины может свидетельствовать о наличии внутриутробного инфицирования эмбриона/плода, резус-конфликте, а также о нарушении питания плода, хотя этот показатель также более информативен в поздние сроки беременности.
Кроме того, при проведении первого скринингового УЗИ отмечаются особенности строения матки (например, двурогая матка, удвоение матки, седловидная матка) и ее придатков (в первую очередь наличие кист яичников). Данные показатели также являются важными для определения дальнейшей тактики ведения беременности.
Если есть необходимость, врач ультразвуковой диагностики отмечает в протоколе дату повторного УЗИ-контроля.
Мнение врача:
При расшифровке УЗИ важно обратить внимание на состояние органов и тканей, их размеры, структуру и наличие патологий. УЗИ является важным методом диагностики, который помогает врачам выявлять различные заболевания и отслеживать динамику их изменений. Результаты УЗИ позволяют провести точное лечение и контроль за состоянием пациента. Важно обращаться к опытным специалистам для правильной интерпретации данных УЗИ и последующего лечения.
Расшифровка показателей второго УЗИ в 20-24 недели
Срок беременности 20-24 недели
оптимален для изучения анатомических структур плода. Выявление на данном сроке пороков развития определяет дальнейшую тактику ведения беременности, а при грубом пороке, несовместимом с жизнью, позволяет прервать беременность.
Типовой протокол ультразвукового исследования в 20-24 недели представлен в таблице 5.
Структуру протокола УЗИ можно разделить на следующие основные группы:
- Сведения о пациентке (ФИО, возраст, начало последней менструации)
- Фетометрия(измерение основных размеров плода)
- Анатомия плода (органы и системы)
- Провизорныеорганы (существующие временно, такие как плацента, пуповина и околоплодные воды)
- Заключение и рекомендации
В данном протоколе, как и при УЗИ в 10-14 недель, указывается первый день последней менструации, относительно которого рассчитывается срок беременности. Также отмечается количество плодов и то, что плод является
живым(это определяется по наличию сердцебиения и движениям плода). При наличии двух и более плодов каждый изучается и описывается отдельно. Обязательно указывается предлежание плода (отношение крупной части плода ко входу в таз). Оно может быть
головным(плод предлежит головкой) и тазовым (предлежат ягодицы и/или ножки). Плод может располагаться
поперечно, что должно быть отражено в протоколе.
Далее проводится
фетометрия– измерение основных размеров плода, среди которых определяются: бипариетальный размер головы, ее окружность и лобно-затылочный размер, окружность живота, длины трубчатых костей слева и справа (бедренная, плечевая, кости голени и предплечья). Совокупность данных параметров позволяет судить о темпах роста плода и соответствии предполагаемому по менструации сроку беременности.
Бипариетальный размер головки плода (БПР)измеряется от наружной поверхности верхнего контура до внутренней поверхности нижнего контура теменных костей (рисунок 1, линия bd).
Лобно-затылочный размер (ЛЗР)– расстояние между наружными контурами лобной и затылочной костей (рисунок 1, линия ac).
Цефалический индекс– БПР / ЛЗР * 100 % — позволяет сделать вывод о форме головы плода.
Окружность головы (ОГ)– длина окружности по наружному контуру.
Измерение размеров головки проводится при строго поперечном УЗ-сканировании на уровне определенных анатомических структур головного мозга (полости прозрачной перегородки, ножек мозга и зрительных бугров), как показано в правой части рисунка 1.
Рисунок 1 – Схема измерения размеров головки плода
1 – полость прозрачной перегородки, 2 – зрительные бугры и ножки мозга,
bd
– бипариетальный размер,
ac
– лобно-затылочный размер
Размеры живота измеряются при сканировании в плоскости, перпендикулярной позвоночному столбу. При этом определяется два размера –
диаметр и окружность живота, измеряемая по наружному контуру. Второй параметр на практике используется чаще.
Далее измеряются
длины трубчатых костей конечностей: бедренной, плечевой, голени и предплечья. Также необходимо изучить их структуру для исключения диагноза
скелетных дисплазий(обусловленная генетически патология костной и хрящевой ткани, приводящая к серьезным нарушениям роста и созревания скелета и влияющая на функционирование внутренних органов). Изучение костей конечностей проводится с обеих сторон, чтобы не пропустить
редукционные пороки развития(то есть недоразвитие или отсутствие частей конечностей с одной или с двух сторон).
Процентильные значения фетометрических показателей приведены в таблице 6.
Изучение
анатомии плода– одна из самых главных составляющих ультразвукового исследования в 20-24 недели. Именно в этом сроке
манифестируют(проявляют себя) многие пороки развития. Изучение анатомических структур плода проводится в следующем порядке: голова, лицо, позвоночник, легкие, сердце, органы брюшной полости, почки и мочевой пузырь, конечности.
Изучение
структур головного мозганачинается еще при измерении размеров головы, ведь при внимательном рассмотрении врач может определить целостность костной структуры, наличие
экстракраниальных(снаружи от черепа) и
интракраниальных(внутричерепных) образований. Проводится исследование больших полушарий головного мозга, боковых желудочков, мозжечка, большой цистерны, зрительных бугров и полости прозрачной перегородки. Ширина боковых желудочков и переднезадний размер большой цистерны – в норме не превышает 10 мм. Увеличение этого показателя говорит о нарушении оттока или выработки жидкости и появлении
гидроцефалии– водянки головного мозга.
Следующим этапом изучается
лицо– оценивается профиль, глазницы, носогубный треугольник, что позволяет выявить анатомические дефекты (например, «выпячивание» верхней челюсти при двусторонней или срединной расщелине лица), а также наличие маркеров хромосомных аномалий (уменьшение длины костей носа, сглаженный профиль). При изучении глазниц можно определить ряд грубых пороков, например,
циклопия(глазные яблоки полностью или частично сращены и находятся в середине лица в одной глазнице), новообразования,
анофтальмия(недоразвитие глазного яблока). Изучение носогубного треугольника прежде всего выявляет наличие расщелин губы и неба.
Исследование
позвоночникана всем протяжении в продольном и поперечном сканировании — позволяет выявить грыжевые выпячивания, в том числе
spina
bifida– расщепление позвоночника, часто сочетающееся с пороками развития спинного мозга.
При исследовании
легкихизучается их структура (можно определить наличие кистозных образований), размеры, наличие свободной жидкости в плевральной (грудной) полости, новообразования.
Далее изучается
сердцена предмет наличия четырех камер (в норме сердце состоит из 2 предсердий и 2 желудочков), целостности межжелудочковых и межпредсердных перегородок, клапанов между желудочками и предсердиями, а также наличия и правильного отхождения/впадения крупных сосудов (аорта, легочный ствол, верхняя полая вена). Еще оценивается само расположение сердца, его размеры, изменения сердечной сумки (перикарда).
При сканировании органов
брюшной полости– желудок и кишечник – определяется их наличие, месторасположение, размеры, что позволяет косвенно судить и о других органах брюшной полости. Кроме того, увеличение или уменьшение размеров живота при фетометрии свидетельствует о наличии патологии (например, водянка, грыжи, гепато- и спленомегалия – увеличение печени и селезенки). Далее исследуются
почки
и мочевой пузырьна их наличие, форму, размер, локализацию, структуру.
Изучение
провизорных органовпозволяет косвенно судить о состоянии плода, пороках развития, внутриутробных инфекциях и других состояниях, требующих коррекции.
Плацентаизучается по следующим параметрам:
-
Локализация. Врач ультразвуковой диагностики обязательно отражает локализацию плаценты, особенно ее положение относительно внутреннего зева шейки матки. Так как при неправильном прикреплении плаценты, например, когда она полностью перекрывает внутренний зев (
полное предлежание плаценты), это сопровождается кровотечением во время беременности, а роды через естественные родовые пути невозможны. При расположении нижнего края плаценты ниже, чем 7 см от внутреннего зева, обязателен УЗИ-контроль в 27-28 недель. -
Толщина. Плацента – динамически развивающийся провизорный орган плода, поэтому во время беременности его толщина увеличивается в среднем с 10 до 36 мм, хотя эти значения варьируют в достаточно большом диапазоне, что представлено в
таблице 7.
|
Срок беременности, нед. |
Толщина плаценты, мм |
|
20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 |
21,96 (16,7-28,6) 22,81 (17,4-29,7) 23,66 (18,1-30,7) 24,52 (18,8-31,8) 25,37 (19,6-32,9) 26,22 (20,3-34,0) 27,07 (21,0-35,1) 27,92 (21,7-36,2) 28,78 (22,4-37,3) 29,63 (23,2-38,4) 30,48 (23,9-39,5) 31,33 (24,6-40,6) 32,18 (25,3-41,6) 33,04 (26,0-42,7) 33,89 (26,8-43,8) 34,74 (27,5-44,9) 35,59 (28,2-46,0) 34,35 (27,8-45,8) 34,07 (27,5-45,5) 33,78 (27,1-45,3) 33,50 (26,7-45,0) |
После 36 недель толщина плаценты обычно уменьшается. Несоответствие данного параметра нормативным значениям должно насторожить в первую очередь относительно наличия внутриутробного инфекционного процесса, конфликта по резус-фактору, а также несоответствия поступающих плоду питательных веществ и его потребностей.
- Структура. В норме она однородна, в ней не должно быть включений. Включения могут свидетельствовать о преждевременном старении плаценты (что может вызвать задержку развития плода), неоднородность говорит о возможном наличии инфекции.
-
Степень (стадия) зрелости.Плацента изменяет свою структуру неравномерно, чаще всего этот процесс происходит от периферии к центру. При неосложненном течении беременности изменения проходят стадии от 0 до III последовательно (0 – до 30 недель, I – 27-36, II – 34-39, III – после 36 недель). Данный показатель позволяет прогнозировать осложненное течение беременности, наличие
синдрома задержки развития плода (СЗРП). В настоящее время преждевременным созреванием плаценты считается наличие II степени до 32 и III степени до 36 недель.
Ультразвуковая оценка структуры плаценты приведена в таблице 8.
*
хориальная мембрана –слой с ворсинками, обращенный к плоду
**
паренхима– собственно ткань плаценты
***
базальный слой– внешняя поверхность, которой плацента примыкает к стенке матки
Для оценки
околоплодных водиспользуется
индекс амниотической жидкости. При его определении полость матки условно делится на 4 квадранта двумя плоскостями, проведенными через белую линию живота (соединительнотканная структура передней брюшной стенки, расположенная по срединной линии) вертикально и горизонтально на уровне пупка. Далее в каждом квадранте определяется глубина (вертикальный размер) наибольшего кармана амниотической жидкости (околоплодных вод), свободная от частей плода, все 4 значения суммируются и выводятся в сантиметрах. Если индекс меньше 2 см – это
маловодие, если больше 8 см –
многоводие. Это диагностически значимый признак наличия инфекции, СЗРП, пороков развития.
Показатели индекса амниотической жидкости в разные сроки беременности представлены в таблице 9.
Пуповина(провизорный орган, который соединяет эмбрион/плод с материнским организмом) в норме содержит 3 крупных сосуда: одну вену и две артерии. При многих наследственных патологиях встречается только одна артерия пуповины, что требует более внимательного ведения беременности.
Также обязательному исследованию подлежат
шейка матки(на предмет ее длины, что важно при наличии угрозы прерывания беременности),
придатки(на наличие кист яичников),
стенки матки(если в анамнезе было кесарево сечение, оценивается состояние рубца).
На основании проведенного УЗ-исследования во втором триместре беременности делается вывод о наличии
врожденных пороков развития
(ВПР)плода или какой-то другой патологии и даются рекомендации.
Мнение пациентов
При расшифровке УЗИ важно обратиться к опыту других людей, которые уже прошли подобное и делятся своим опытом. Они могут подсказать, как выбрать опытного специалиста, понять результаты и принять правильное решение. Их истории помогут понять, что важно обращать внимание при расшифровке УЗИ и как не попасть в ловушку непонимания.
Показатели УЗИ в третьем триместре
Третье УЗИ
в 32-34 неделинеобходимо для выявления пороков развития, которые проявляются только на поздних сроках беременности (например
, аневризма вены Галена– нарушение строения сосудистой стенки крупного мозгового сосуда). Оно позволяет оценить функциональное состояние плода, поставить диагноз
синдрома задержки развития (СЗРП), что дает возможность провести комплекс необходимых лечебных мероприятий, выявить показания для своевременного и бережного родоразрешения. Наличие СЗРП требует обязательного контроля через 7-10 дней на фоне активной терапии.
Важным моментом является
предлежание плода(головное или тазовое), что существенно влияет на метод родоразрешения. Также обязательным является определение
предполагаемой массы плода, что должно учитываться в тактике дальнейшего ведения беременности и особенно родов.
Для оценки состояния плода в III триместре может использоваться определение
биофизического профиля плода во время проведения УЗИ (Таблица 10).
При оценке табличных параметров определяется сумма баллов, на основании которой делается вывод о состоянии плода:
- 12-8– норма;
- 7-6– сомнительное состояние плода, возможное развитие осложнений;
-
менее 5– выраженная
внутриутробная
гипоксия(недостаточность поступления кислорода к плоду, приводящая к разной степени нарушений его жизнедеятельности) с высоким риском
перинатальных потерь(потеря плода в период с 22 недель беременности до 168 часов после рождения).
Ультразвуковое исследование в скрининговые сроки позволяет выявлять большое количество патологий и принимать превентивные меры по максимальному их устранению во внутриутробном периоде, а при невозможности устранения – по уменьшению последствий.
Частые вопросы
Какие основные показания для проведения УЗИ?
Основные показания для проведения УЗИ включают беременность, боли в животе, подозрение на опухоли, заболевания органов мочеполовой системы и другие патологии.
Как происходит процесс расшифровки УЗИ?
После проведения УЗИ специалист анализирует полученные изображения органов и тканей, оценивает их структуру, размеры, плотность и прочие характеристики для выявления возможных патологий.
Полезные советы
СОВЕТ №1
При подготовке к УЗИ следует следовать рекомендациям врача, в том числе относительно приема пищи и жидкости перед процедурой.
СОВЕТ №2
Не стесняйтесь задавать вопросы специалисту, проводящему УЗИ, и уточняйте все непонятные моменты, связанные с процедурой и ее результатами.
СОВЕТ №3
После получения результатов УЗИ обсудите их с вашим врачом, чтобы понять их значение и дальнейшие действия.